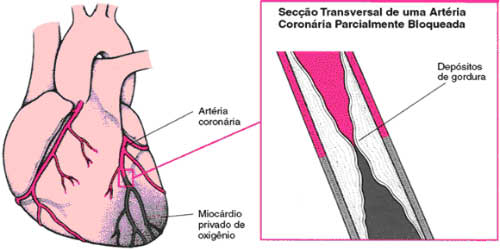
INTRODUÇÃO A doença arterial coronariana (DAC) decorre do acúmulo de gordura nas células que revestem a artéria coronária, causando obstrução, isquemia miocárdica e lesão cardíaca. As doenças coronárias que mais despertam interesse são as síndromes isquêmicas agudas e o infarto agudo domiocárdio, não só pelos altos índices de morbi-mortalidade, mas também pelo fato da isquemia miocárdica poder ocorrer na ausência de sintomas. De acordo com a gravidade da lesão arterial e das disfunções ventriculares, os pacientes têm indicação cirúrgica de revascularização do miocárdio (RM). Devido à técnica cirúrgica e via de acesso, podem surgir complicações pulmonares que constituem a maior causa de morbidade no pós-operatório, contribuindo para o surgimento de disfunções respiratórias restritivas e alvéolos capilares difusionais com conseqüente repercussão na função pulmonar. Devido o surgimento das complicações supracitadas, após o procedimento cirúrgico esses pacientes permanecem por um certo período de tempo na Unidade de Terapia Intensiva, onde se inicia o protocolo de exercícios, respeitando os limites de cada paciente. Nesta fase, o Programa de Reabilitação Cardíaca fase I (hospitalar), é direcionado pelo fisioterapeuta, visando à prevenção de complicações pulmonares da pós cirurgia. OBJETIVOS Esta pesquisa tem por objetivos, investigar, a partir da pesquisa bibliográfica, e informar aos profissionais da área de saúde, principalmente os fisioterapeutas, sobre a doença arterial coronariana, síndromes isquêmicas, tratamentos e complicações pós-operatórias da revascularização do miocárdio. METODOLOGIA Foi realizada uma pesquisa bibliográfica, do tipo exploratória. Tem como método de abordagem o dedutivo e como técnica de pesquisa a documentação indireta. DOENÇA ARTERIAL CORONARIANA A doença arterial coronariana é um distúrbio no qual depósitos de gordura acumulam-se nas células que revestem a parede da artéria coronária e obstruem o fluxo sangüíneo. As placas de ateroma formam-se gradualmente e desenvolve-se nos grandes ramos das duas artérias coronárias principais causando a aterosclerose. À medida que os ateromas crescem, alguns se rompem e fragmentos livres caem na corrente sangüínea ou pode ocorrer a formação de pequenos coágulos sangüíneos sobre sua superfície, causando assim obstrução ou o agravamento da obstrução coronariana com conseqüente isquemia do miocárdio e lesão cardíaca. A causa mais comum de isquemia do miocárdio é a doença arterial coronariana, cujas principais complicações são a angina e o infarto do miocárdio (1). A cardiopatia isquêmica é uma afecção cardíaca caracterizada principalmente pela isquemia miocárdica que em 90% dos casos é decorrente de aterosclerose coronária, justificando-se as condições em que é denominada de cardiopatia aterosclerótica ou doença coronária. Essa doença constitui um importante determinante da mortalidade e morbidade no mundo moderno, principalmente nos países industrializados, tendo como substrato etiopatogênico, a arteriosclerose (2,3,4). Fatores relacionados com a doença arterial coronariana Existem vários fatores relacionados com a gravidade da DAC (doença arterial coronariana), dentre eles pode-se citar: hipertensão arterial sistêmica, tabagismo, idade, sexo, raça (principalmente a branca), diabetes mellitus, dislipidemias, hipercolesterolemia, obesidade, sedentarismo, número de artérias comprometidas, comprometimento funcional do ventrículo esquerdo, sedentarismo e estresse (3,2). Embora haja forte predisposição genética para o desenvolvimento da doença cardiovascular, os fatores ambientais exercem papel importante sobre os fatores genéticos, de forma que o processo aterosclerótico inicia-se na infância e adolescência sendo acelerado pelos fatores de risco, e a prevenção da DAC é mais eficaz quando iniciada precocemente (6). Síndromes isquêmicas As doenças coronárias que mais despertam interesse são as síndromes isquêmicas agudas e o infarto agudo domiocárdio, não só pelos altos índices de morbi-mortalidade, mas também pelo fato da isquemia miocárdica (FIGURA I) poder ocorrer na ausência de sintomas o que é chamado isquemia silenciosa (7).
A expressão clínica clássica da insuficiência coronária decorrente da DAC é a angina pectoris, que se manifesta quando ocorre isquemia miocárdica, devido a uma obstrução arterial parcial, causando uma desproporção entre o fluxo coronário e a oferta de oxigênio, de um lado, e demandas metabólicas do miocárdio e consumo de oxigênio, de outro (9). A angina pectoris pode ser classificada de acordo com suas manifestações clínicas como angina estável, angina instável e angina de Prinzmetal. A angina estável é caracterizada por dor torácica, desencadeada por esforço físico, refeições volumosas e estresse emocional, com duração de 30 segundos a 15 minutos e é aliviada com o repouso ou com uso de medicamento, não apresentando esses sintomas em pelo menos dois meses (10). A angina instável tem várias formas de apresentação que variam desde a angina do peito de início recente até dor intensa e prolongada ao repouso, que às vezes chega a ser confundida com IAM (infarto agudo do miocárdio) (11). A angina de Prinzmetal é fisiopatologicamente caracterizada por redução da oferta, e não por aumento do consumo de O2 (oxigênio), cuja causa seria um aumento do tônus da artéria coronária com estenose crítica. Essa redução da oferta de O2 (oxigênio) é secundária ao espasmo de duas ou mais artérias obstruídas, o que pode gerar alto potencial de gravidade, dependendo da duração do espasmo e do número de artérias envolvidas (12). Na angina pectoris há um desconforto torácico, ou em áreas adjacentes semelhante a uma pressão ou sensação de dormência no peito, causada pela isquemia miocárdica desencadeada pelo esforço associada a distúrbios funcionais, mas sem necrose miocárdica. Essa dor geralmente é retroesternal, mas pode irradiar para região ulnar do braço esquerdo, podendo envolver também o braço direito e a superfície externa de ambos os braços. Além disso, apresenta fadiga, dispnéia e tontura. Se a dispnéia ocorre devido ao esforço anormal é indicador precoce de DAC, mesmo quando a angina está ausente. Mas, quando a dispnéia ocorre em repouso ou devido ao esforço pode ser a manifestação de uma isquemia muito grave (13). Quando ocorre uma estenose de alto grau causando uma oclusão completa das artérias coronárias impedindo que o fluxo sangüíneo chegue em determinada área do miocárdio e o mesmo não é suprido pela rica rede de colaterais, pode haver uma ruptura da placa de ateroma e esse trombo que interrompe a passagem do fluxo sanguíneo gera um desequilíbrio entre o fornecimento e a demanda de O2. Se esse desequilíbrio for grave e persistente, haverá necrose do miocárdio e a área necrosada perde sua capacidade contrátil, prejudicando a função sistólica do ventrículo esquerdo o que altera sua complacência e compromete assim, sua função diastólica (14). A função do ventrículo pode ser prejudicada dependendo da extensão do infarto, o que repercute no aumento da pré-carga e da pós-carga na tentativa de recuperar a função normal do miocárdio. Caso a mesma não seja restaurada está instalada a insuficiência cardíaca, decorrente da cardiopatia isquêmica (14,15). Existem, portanto, dois tipos de infarto de acordo com o ponto de vista anatomopatológico, que é o transmural que atinge mais de 1/3 da parede do ventrículo, em geral com preservação subendocárdica; e o subendocárdico que como próprio nome diz, atinge o subendocárdio (10). Sintomas do IAM Pacientes com IAM apresentam desconforto precordial descrito como aperto no peito, asfixia, dor em pontada ou dor em queimação, semelhante à angina pectoris clássica que ocorre em repouso ou em atividade diminuída além da habitual, podendo ser classificada como angina instável (14). Essa dor tem intensidade variável, na maioria dos pacientes é grave e algumas vezes intolerável, a duração é prolongada podendo durar mais de 30 minutos e freqüentemente por diversas horas. Irradia-se no trajeto ulnar do braço esquerdo, atingindo punho, mão e dedos com sensação de formigamento, em alguns pacientes há irradiação para ombros, maxilar, pescoço e região supra-escapular no lado esquerdo. Além desses sintomas o paciente pode apresentar náuseas, vômito, fraqueza, tonturas, palpitações, sudorese fria, e sensação de morte iminente (14). TRATAMENTO CIRÚRGICO Alguns pacientes, dependendo da lesão arterial e disfunções ventriculares apresentadas, têm indicação cirúrgica de revascularização do miocárdio, principalmente diante da falha do tratamento clínico em suprir a angina, objetivando-se promover o alívio dos sintomas, a melhora do estado funcional e a melhora do prognóstico do paciente (4,7,16). Revascularização do miocárdio Pacientes com cardiopatia isquêmica, principalmente os que apresentam IAM, angina instável e a isquemia silenciosa com comprometimento multiarterial, persistência da isquemia mesmo com administração de medicamentos, ou que não obtiveram êxito com outros tipos de cirurgia, têm indicação cirúrgica para RM a qual será realizada através da cirurgia de “Bypass”. Na década de 70, foi proposta a utilização da artéria radial como enxerto na RM, mas devido o alto índice de oclusão e maus resultados iniciais, a mesma deixou de ser utilizada com este fim, passando-se a utilizar os enxertos venosos (veia safena) e arteriais (artéria mamária interna) para promover a através das famosas pontes de safena, e ponte mamária, respectivamente (13,17,18). No IAM, a revascularização do miocárdio deve ser realizada quando há falha da angioplastia com persistência de isquemia refratária à instabilidade hemodinâmica; isquemia refratária à terapêutica medicamentosa; choque cardiogênico e certas alterações mecânicas (19). Técnicas cirúrgicas Quanto ao tipo de técnica cirúrgica, alguns cirurgiões têm hesitado em indicar a cirurgia de revascularização do miocárdio como primeira modalidade de terapia desses pacientes, em face da mortalidade, morbidade, custos associados à cirurgia com circulação extracorpórea e a esternotomia mediana. Esse método tradicional de cirurgia cardíaca é seguramente a técnica mais popular, realizada através de incisão esternal mediana com acesso a superfície do coração e possibilidade de acesso intracardíaco. Durante este procedimento, o mecanismo de circulação extracorpórea permite o uso de suporte circulatório e campo cirúrgico, com um coração imóvel e pouco sangue (20,4). Por outro lado, com a incidência relativamente alta de reestenose, da angioplastia e do stent, passou a existir uma preocupação dos cirurgiões em simplificar o ato operatório na cirurgia de RM, realizando-a sem circulação extracorpórea e com o coração em atividade cardíaca, permitindo assim, o avanço da cirurgia minimamente invasiva. Tais técnicas implicam em menor agressão ao paciente, menor custo, resultados mais efetivos e eliminam as maiores causas de morbi-mortalidade que são a circulação extracorpórea e a manipulação da aorta (21,20,4). Segundo (4) a incisão cirúrgica é feita em uma região especifica que pode ser: esternotomia mediana, toracotomia ântero-lateral, toracotomia antero-posterior; minitoracotomia, abdominal e tóraco-abdominal. A cirurgia de revascularização do miocárdio visa promover o aumento da circulação miocárdica em casos de grande oclusão coronariana, aliviando a isquemia e os sintomas não-tratáveis da angina (21). Sendo assim, podemos citar duas técnicas usadas para aumentar essa circulação: enxerto em retalho ou enxerto de uma veia, onde o enxerto é feito com um retalho do pericárdio ou de uma veia para aumentar o lúmen de uma veia obstruída, fazendo-se uma incisão linear que se estende acima e abaixo do local obstruído na artéria coronária (22). O enxerto em veia é a técnica que utiliza segmentos de uma veia calibrosa, geralmente a safena, para transpor segmentos comprometidos da artéria coronária. Para se restabelecer o fluxo entre a aorta e a artéria coronária abaixo da oclusão faz-se à anastomose ponta-a-ponta ou ponta-lateral. Recentemente a artéria mamária interna tem sido usada para transpor uma artéria coronária ao invés de se usar um enxerto de veia (22). Afirmam (21,23) que a ponte mamária vem sendo cada vez mais utilizada em substituição a tradicional ponte de safena nas cirurgias de revascularização miocárdica, uma vez que estudos mostram a oclusão progressiva desses enxertos. A maior vantagem do uso simultâneo das artérias mamárias (esquerda e direita) é a durabilidade em relação a ponte de safena. Apenas 75% dos enxertos de safena continuam permeáveis cinco anos após a cirurgia contra 96% das pontes de artéria mamária. Para esses autores, após 10 anos de cirurgia, a permeabilidade cai para 40%, na safena e apenas para 92%, na mamária. Esse procedimento é indicado inicialmente, para pacientes jovens, tendo seu uso ampliado para outras faixas etárias. Devido ao não manuseio da aorta, esse método também diminui os riscos de acidente vascular cerebral, especialmente quando o procedimento é utilizado sem uso da circulação extracorpórea. COMPLICAÇÕES NO PÓS-OPERATÓRIO DE CIRURGIA CARDÍACA As complicações pulmonares constituem a maior causa de morbidade no pós-operatório de cirurgia cardíaca, devido à técnica cirúrgica, via de acesso e uso da circulação extracorpórea, contribuindo para o surgimento de disfunções respiratórias restritivas e alvéolos capilares difusionais com conseqüente repercussão na função pulmonar (24). Geralmente, há alteração do padrão respiratório, que se torna predominantemente costal; diminuição dos volumes e capacidades pulmonares de 40 a 50% em relação aos seus valores pré-operatórios imediatamente após a cirurgia e em associação com a anestesia geral há redução de aproximadamente 36% na CRF (capacidade residual funcional), o que está relacionado ao relaxamento do diafragma, que promove seu deslocamento cranial prejudicando o volume torácico; relaxamento da parede torácica, que reduz o diâmetro transverso da caixa torácica interferindo no volume torácico e diminuição da complacência pulmonar total (25). Essa alteração da complacência pulmonar e da mobilidade diafragmática, o aumento da resistência das vias aéreas e a abolição dos suspiros são fatores observados depois da cirurgia cardíaca e estão implicados na diminuição da CRF com conseqüente diminuição da ventilação e da expansibilidade das bases pulmonares, conduzindo ao fechamento das pequenas vias aéreas e a ocorrência de atelectasias das zonas dependentes do pulmão. A manutenção da perfusão sanguínea nessas áreas mal ventiladas é responsável pela queda na pressão parcial de oxigênio arterial, sendo esse mecanismo de hipoxemia denominado “shunt” ou efeito “shunt” (25). Os fatores de risco para complicações pulmonares são: a dor no pós-operatório que limita os movimentos, tornando a tosse ineficaz, dificultando a respiração profunda e as mudanças de posicionamento; o edema pulmonar que tem como principal conseqüência a hipoxemia; atelectasia que pode levar a insuficiência respiratória; paralisia ou paresia do nervo frênico; e, pneumonia, principalmente a nosocomial. Além dessas complicações pode ocorrer a distensão abdominal que se torna um fator importante quando associada a hipoxemia e dispnéia, podendo causar alteração dos volumes pulmonares; a confusão mental que está relacionada com a hipoperfusão cerebral e também pode contribuir para o surgimento de complicações pulmonares (24). Pode ocorrer também parada cardio-respiratória, tamponamento cardíaco, arritmias cardíacas, insuficiência cardíaca congestiva, empiema, hemotórax, hipercapnia, hipóxia, efusão pleural, pneumotórax, angústia respiratória, enfisema subcutâneo e choque cardiogênico, infecção na incisão na perna, infarto do miocárdio, insuficiência respiratória, infecções da incisão do esterno, reoperação por sangramento mediastinal, acidente vascular encefálico, complicações gastrintestinais, insuficiência renal (21,22). Devido o surgimento das complicações supracitadas, após o procedimento cirúrgico esses pacientes permanecem por um certo período de tempo na Unidade de Terapia Intensiva, onde se inicia o protocolo de exercícios, respeitando os limites de cada paciente. Nesta fase, o Programa de Reabilitação Cardíaca fase I (hospitalar), é direcionado pelo fisioterapeuta, visando à prevenção de complicações pulmonares da cirurgia, tendo como objetivos gerais: evitar os fenômenos tromboembólicos, promover a higiene pulmonar, proporcionar a educação respiratória, atenuar a dor, melhorar a função pulmonar, restaurar a amplitude articular e força muscular e diminuir a ansiedade (4). Análise e discussão Segundo (2,3,4) a cardiopatia isquêmica é uma afecção que constitui um importante determinante da morbi-mortalidade no mundo, principalmente nos países industrializados, tendo como substrato etiopatogênico, a arteriosclerose. Pacientes que apresentam IAM, angina instável e a isquemia silenciosa com comprometimento multiarterial, persistência da isquemia mesmo com administração de medicamentos, ou que não obtiveram êxito com outros tipos de cirurgia, têm indicação cirúrgica para RM. A cirurgia de “Bypass” utiliza os enxertos de veia safena e da artéria mamária interna 13,17,18. Esse método cirúrgico é o mais popular, realizado através de incisão esternal mediana com acesso a superfície do coração e possibilidade de acesso intracardíaco. Durante o procedimento, pode ser utilizada a circulação extracorpórea que permite o uso de suporte circulatório e campo cirúrgico, com um coração imóvel e pouco sangue (4,20). Sendo assim, alguns autores (24) afirmam que podem surgir complicações pulmonares as quais contribuem para o surgimento de disfunções respiratórias restritivas e alvéolo-capilares difusionais em decorrência de certos fatores como: dor no pós-operatório, edema pulmonar, atelectasia, paralisia do nervo frênico e pneumonia. Segundo (25) as principais alterações são as seguintes: mudanças no padrão respiratório, redução dos volumes e capacidades pulmonares, diminuição da complacência pulmonar e alteração da mobilidade diafragmática, o que pode provocar atelectasia e shunts pulmonares. Podem ocorrer também complicações extra-pulmonares como: parada cardio-respiratória, insuficiência cardíaca congestiva e arritmias cardíacas (21,22). CONSIDERAÇÕES FINAIS Os autores pesquisados relatam a importância da cirurgia de revascularização do miocárdio em pacientes com cardiopatias isquêmicas severas e que não responderam à terapêutica medicamentosa. Entretanto pode-se perceber que apesar da necessidade indiscutível desta cirurgia, não podemos deixar de enfatizar a necessidade de não apenas tratar, mas também prevenir as complicações pulmonares que surgem no pós-operatório. Sendo assim, é importante o conhecimento do fisioterapeuta, principalmente o que atua na área de cardio-respiratória, sobre as cardiopatias isquêmicas e o seu tratamento cirúrgico, já que juntos podem levar ao surgimento de complicações sistêmicas secundárias que causam alterações da capacidade funcional e, conseqüentemente, na qualidade de vida desses pacientes, o que interfere diretamente na realização de suas atividades funcionais, levando o mesmo a ter a necessidade de participar de um programa de reabilitação cardíaca, com a finalidade de obter uma melhora do condicionamento físico e cardio-pulmonar. fonte: http://www.wgate.com.br/conteudo/medicinaesaude/fisioterapia/cardio/revascularizacao_fabiola/revascularizacao_fabiola.htm | |||
ENFERMAGEM, CIÊNCIAS E SAÚDE
Gerson de Souza Santos - Bacharel em Enfermagem, Especialista em Saúde da Família, Mestrado em Enfermagem, Doutorado em Ciências da Saúde - Universidade Federal de São Paulo. Atualmente professor do Curso de Medicina do Centro Universitário Ages - Irecê-Ba.
quinta-feira, 15 de julho de 2010
CIRURGIA DE REVASCULARIZAÇÃO DO MIOCÁRDIO NAS CARDIOPATIAS ISQUÊMICAS, E SUAS COMPLICAÇÕES PÓS-OPERATÓRIAS
Marcadores:
Clínica Médica
Assinar:
Postagens (Atom)
 https://orcid.org/0000-0002-6084-7313
https://orcid.org/0000-0002-6084-7313